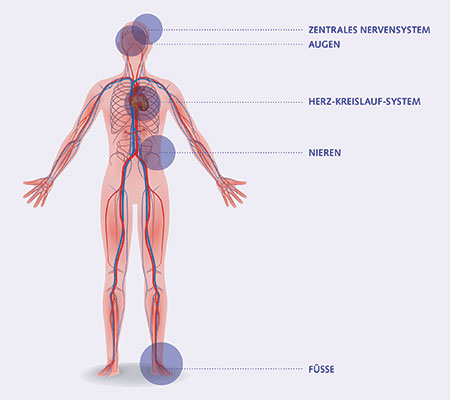
Pendant la grossesse, un diabète mal géré augmente le risque de complications pour la mère et le fœtus.
Avec un contrôle régulier de la glycémie et un traitement individuel adéquat, il est possible de réduire le risque de survenue de ces complications.
Prise en charge
La base de tout traitement du diabète de type 2 est :
• une alimentation saine et équilibrée
• une activité physique
• une perte de poids
Si ces mesures n'apportent aucune amélioration de votre glycémie, le traitement peut être renforcé par des médicaments.
Traitement antidiabétique par voie orale (comprimés)
Un traitement antidiabétique par voie orale (comprimés) est recommandé si le pancréas peut encore produire suffisamment d'insuline. Ce traitement, en stimulant la sécrétion d'insuline dans les cellules bêta du pancréas ou la sensibilité des cellules à l'insuline, va favoriser l'entrée du glucose dans les cellules.
En Suisse, il existe plusieurs classes d’antidiabétiques oraux reposant sur des mécanismes d’action différents, à utiliser seules ou associées entre elles :
• Les biguanides comme la metformine,
• Les sulfonylurées,
• Les thiazolidinediones,
• Les inhibiteurs de DPP-4,
• Les inhibiteurs de la SGLT2
Traitement antidiabétique par injection
Les analogues du GLP-1
Les médicaments à base de GLP-1, appelés « analogues ou agonistes du récepteur au GLP-1 » (GLP-1 RA), peuvent contribuer à améliorer la glycémie dans le cadre du traitement du diabète de type 2.
Ces médicaments imitent ou renforcent la fonction naturelle de l’hormone intestinale GLP-1 présente dans le corps. Tout comme l'hormone naturelle du corps, les GLP-1 RA peuvent également stimuler la sécrétion d’insuline par le pancréas et ainsi réduire la glycémie. Avec un GLP-1 RA, la sécrétion d’insuline est moins stimulée lorsque la glycémie est basse et est plus stimulée lorsque la glycémie est élevée, ce qui est un avantage de ce mécanisme d’action. Par conséquent, le risque d’hypoglycémie avec un traitement à base de GLP-1 est faible. Tout comme l’hormone intestinale naturelle, ce type de médicament ralentit le transit gastro-intestinal et peut ainsi réduire l’appétit. La possibilité de perdre du poids est donc un autre avantage des GLP-1 RA.
Comme l’insuline, les GLP-1 RA sont des médicaments qui sont injectés sous la peau. L’injection est réalisée une fois par jour ou une fois par semaine selon le médicament.
Il est également à noter que les GLP-1 RA ont différents effets sur le profil glycémique. En effet, certains agissent principalement sur la glycémie à jeun, tandis que d’autres agissent sur la glycémie postprandiale (après un repas).
Insulines
Lorsque votre pancréas produit trop peu ou plus du tout d'insuline, ceci malgré une alimentation adaptée et/ou la prise de comprimés antidiabétiques ou d’un GLP-1 RA, la glycémie reste en permanence trop élevée. Ceci peut provoquer des troubles désagréables, mais également des complications dangereuses. Il faut donc faire baisser le taux de sucre dans le sang en prenant de l'insuline. L'insuline est une hormone qui peut uniquement être injectée sous la peau.
Il existe une large gamme de préparations à base d'insuline afin de permettre un traitement individuel et adapté à votre diabète.
L'insuline est répartie en 3 groupes principaux :
• L'insuline rapide agit très rapidement et uniquement pendant une courte période. Agissant principalement sur les glycémies postprandiales, elle est prise en association avec les repas.
• L'insuline basale agit au bout d'un certain temps seulement. Elle permet de couvrir les besoins fondamentaux du corps en insuline, qu’on appelle le taux basal et permet ainsi de réduire principalement la glycémie à jeun.
• Les insulines mixtes sont des mélanges fixes d'insulines rapides et d'insulines à effet retard.
Les différences prépondérantes entre les insulines sont la rapidité du passage de l'insuline dans le sang et la quantité d'insuline administrée. Lisez toujours la notice jointe à l'insuline.
Les combinaisons fixes d’insuline basale et de GLP-1
Il est également possible d’associer un traitement à base d’insuline basale avec un traitement à base de GLP-1 RA. Il existe pour cela des combinaisons fixes permettant, en une seule injection quotidienne, de combiner ces deux traitements.
Les combinaisons disponibles combinent l’effet de l’insuline basale avec celui du GLP-1 RA, qui agit soit sur la glycémie à jeun, soit sur la glycémie postprandiale.

.jpg-400w.jpg-400w.png/jcr:content/diabete-photo.2022-01-31-19-33-00%20(1).jpg%20400w.jpg%20400w.png)